只是一周的时间,8 岁女孩就从咳嗽发展到白肺。
长沙一位 5 岁的小男孩感染甲流后,突然腿疼走不了路,被诊断为急性肌炎。

广东一 8 岁的孩子感染乙流,并发了急性坏死性脑病,住进 ICU。

这些新闻平常看看还好,但当孩子真有个头疼脑热时,浏览过的种种吓人案例浮现在眼前,变成当下切实的焦虑:
孩子怎么还不退烧,不会烧成脑炎把脑子烧坏吧?
已经咳了好几天了,不会是肺炎大白肺吧?
心好慌,总得做些什么吧?消炎药抗生素赶紧喂上,止咳药吃上别再咳了,要不直接带去医院输液得了,顺便拍个 CT,做个雾化什么的。
全套的全身检查一做,治疗全都安排上,心里是得到安慰了,但这样做真的对吗?
一边是看了科普了解自限性疾病不用过多干预,另一边是焦心和担忧,害怕耽误了治疗,小病拖成大问题,误了孩子。
这样的困局该怎么破?
孩子生病后做些什么
要看收益/风险比
首先不可否认的是,开篇那些吓人的案例真实存在,呼吸道感染后是有可能出现重症/并发症甚至死亡的。感冒、流感、新冠、肺炎支原体、合胞病毒,虽然都是些自限性疾病,但其在全球范围内造成的疾病负担不容小觑。
但是,存在不代表要时刻担忧。流感可能导致重症和死亡,但这种情况相对罕见,尤其是没有基础疾病的既往健康人群。没有必要每年流感季一到来就人心惶惶,一感染就安排全套检查、上各种治疗手段。
身处互联网时代,社交媒体发达,再加之“某某得了流感后肺全白了!”这类吸睛新闻极具话题性,流量加持下曝光度高了,就给人一种“得了流感很容易发展成白肺”的假象。
社交媒体传播的不只是信息,还有焦虑。你要问现在真的存在“病毒越来越凶险,人越来越脆弱,更容易生病,生病更容易重症”的情况吗?答案显然是否定的。小概率事件真没必要演变成群体焦虑。
那万一呢?小概率事件的道理都懂,但万一孩子就是那个小概率呢?一想到“那万一呢”,再稳重的家长也淡定不了了。孩子生病了,总得做些检查和治疗吧?不然心里不踏实啊。
这就引出第二点,收益/风险比。用大白话说就是要权衡利弊,担心孩子咳嗽万一发展成肺炎,就自行给孩子喂止咳药和消炎药,是收益(能否预防肺炎,缩短病程)比较大,还是风险(药物副作用、抗生素耐药性)比较大?再直白点说,带生病的孩子做各种检查和治疗,是真的有助于帮助孩子快速恢复,还是折腾孩子、折腾自己、折腾钱包?
这里举几个常见例子:
1
孩子咳了好几天还没好,担心万一是肺炎,去医院拍个胸片/CT 看看。
胸片/CT 要在必要的时候才做,必要的时候,不是指家长担心的“万一”,而是有相关指征的。
根据 UpToDate 临床顾问,孩子出现以下这些情况时可能会需要拍胸片:
1.严重肺炎:体温>38.5℃,同时伴有诸如呼吸频率加快(小婴儿 70 次/分以上,大孩子 50 次/分以上)、中/重度三凹征、严重呼吸困难、鼻翼张开、紫绀、精神状态差等情况。
2.医生高度怀疑孩子存在肺炎,但是各项临床表现综合起来都无法诊断肺炎。
3.需要评估并发症,尤其是经过治疗后无好转的肺炎患儿。
……
有些检查怀疑是肺炎的,但是症状较轻、生命体征稳定且无需住院处理的孩子,不必常规拍胸片来证实诊断,更不用说辐射量更高的 CT。拍不拍胸片/CT,并不是看孩子咳了几天还没好,而是要结合临床表现、病程发展、既往健康状况等因素综合考量。
医生评估不符合指征的,但家长要求拍,大部分情况下医生也会给安排,但是实际并不影响治疗方案,孩子该怎么治还是怎么治。
除了折腾孩子浪费钱以外,考虑到影像学检查的辐射风险,还是建议家长不要动不动就带孩子去拍胸片/CT,虽然单次检查属于低剂量暴露,不至于损害到健康,但如果把这个当作常规项目去做,那可就说不准了。
图库版权图片,转载使用可能引发版权纠纷
2
孩子发烧了,赶紧带去医院输液挂水,快一点好。
静脉输液可是国内过度医疗的一个重灾区,看看之前那种魔幻操作就知道。
输液能让孩子好得更快吗?未必,输液的内容无非是抗生素、抗病毒、葡萄糖、生理盐水、中成药注射液这几种,多数情况下是混着来的,主打一个广撒网,疗效随缘。
如果输的是抗生素,目前大部分上呼吸道感染都是病毒性病因,抗生素无效还有耐药性等副作用;如果输的是抗病毒药物,那为什么不选择口服呢;如果输的是葡萄糖生理盐水,孩子症状严重到不吃不喝脱水了吗?如果输的是中成药注射液,那拒绝的理由你知道的。
简单来说,当孩子出现没法吃药、吃了就吐、症状严重、精神萎靡、脱水虚脱的时候,才会考虑输液。而且考虑到静脉输液的潜在风险,通常建议“能口服不肌注,能肌注不输液”。
3
孩子咳嗽了,万一咳成肺炎怎么办?赶紧吃点止咳药。
肺炎不是咳出来的,两者之间没有因果关系,咳嗽是上呼吸道感染的正常现象,而且通常是最晚消失的症状,有时候病好了孩子还是不断咳咳咳,多数情况是正常的迁延性咳嗽。
一看孩子咳得厉害就下结论是肺炎,为了防止发展成肺炎就给孩子喂止咳药,真是天大的误会,止咳药可没有预防肺炎的功效。
一些糖浆型止咳药,主要是利用了甜味来润喉缓解不适,想要达到这个效果一根棒棒糖就能代替,何苦吃药。还有一些止咳药添加了可待因、右美沙芬,确实管用但也有风险。
可待因属于阿片类药物,有成瘾风险,可能造成呼吸抑制,严重有死亡风险;右美沙芬属于中枢性镇咳药,滥用可能导致孩子出现精神症状,和抗过敏药、退热药同时使用可能造成复杂中毒表现。
4
孩子发烧了,买个居家检测试剂盒查查是什么病。
这个可以筛查 12 种呼吸道病毒细菌的快检试剂盒最近很火,查得全面又便宜,还不用去医院人挤人。
看起来挺好挺方便的吧,但实际上并不推荐。
一方面这个检测可能测不准,不是说技术上的测不准,而是参考结果可能偏倚。比如查出肺炎链球菌阳性,这不代表孩子是肺炎链球菌感染,还有可能是这个菌原本就在呼吸道定值。如果因为阳性结果就擅自用抗生素治疗,显然是不合理的。
还有肺炎支原体,UpToDate 临床顾问有提到需要谨慎解读结果,因为肺炎支原体阳性也有可能是无症状携带或混合感染。

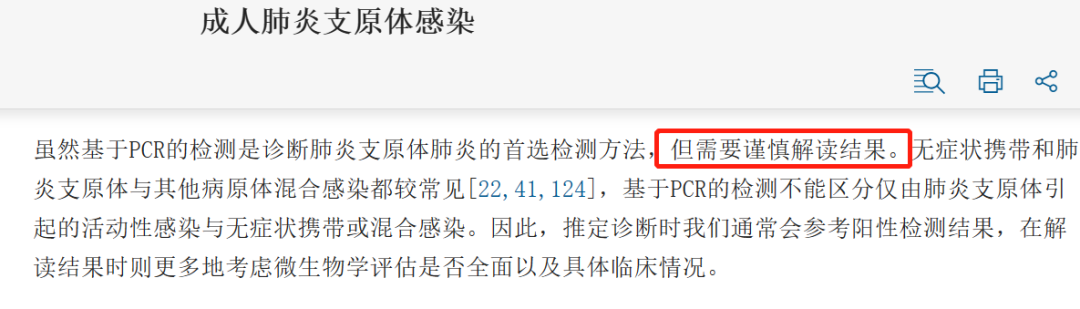
查出某个病菌阳性,并不代表当下的症状就是这个病菌引起的。另一方面,病原体检测多数情况下不影响治疗方案,通常来讲呼吸道感染是没有必要区分是哪种病原体,因为支持性对症治疗的手段都是通用的。
当然,如果家里有上了年纪有基础病的老人等重症风险人群,是可以买个快检先做个初步判断,但毕竟是有重症风险,最终治疗方案还是要回归医院咨询医生,这么看还是有些鸡肋。
以上,篇幅原因例子就举到这里,同理还有雾化、口服抗生素、洗肺等,都是家长慌乱中容易病急乱投医的治疗项目。
当孩子并未表现出相应适应证时,为了“预防”疾病变得更严重而采取这些措施,除了求个心安以外,并没有太多实际意义,大多是风险>收益的。
不要过度反应,不代表什么都不做
呼吸道感染都是小毛病,不用吃药不用管,硬扛几天就过去了,这是从一个极端走向了另一个极端。
如果本身就有基础疾病,不管是不是自限性疾病,肯定是要多上一点心的。病程过长、病情反复无好转、发觉自己有呼吸异常,都应该及时就诊。
至于既往健康人群,除了老生常谈的那些对症支持护理手段以外,对于自限性疾病同样也不能太无所谓,最重要的一点是要做到观察精神状态和症状监测,如有异常及时送医。
呼吸急促是孩子气体交换障碍、组织缺氧最突出的表现。WHO将呼吸急促作为可明确肺炎的唯一标准,呼吸急促定义为:
· ≤2 个月婴儿呼吸频率 >60 次/分钟;
· 2~12 个月婴儿呼吸频率 >50 次/分钟;
· 1~5 岁儿童呼吸频率 >40 次/分钟;
· ≥5 岁儿童呼吸频率大于 20 次/分钟。
家长细心数数孩子的呼吸频率,如果发现孩子的呼吸频率明显高于平时,或者呼吸比平时费力,建议尽快安排孩子就医。
另外,也建议家长注意孩子是否有其他肺炎的典型症状,如**肋骨和胸骨之间及周围的皮肤凹陷、胸部疼痛(尤其是在咳嗽或深呼吸的时候)、哮鸣、嘴唇和手指甲青紫(血氧含量低所致)**等,如果有,请立即带孩子就医。
另外:
非咳嗽期间出现胸痛、心悸、心跳过快等情况,尤其是反复出现时,要引起足够重视,可能提示心肌炎,需及时送医。
犬吠样咳嗽、喘鸣、吸气型三凹征可能提示急性喉炎,需及时送医。
持续头痛、异常高热、极度嗜睡、精神状态差、叫不醒、叫不应,可能提示脑炎,需及时送医。
孩子精神状态不佳:精神不振、神志不清、易激惹,例如哭声有气无力,想哭却哭不出来,昏睡叫不醒,对话逗笑没有反应,拒绝喝水吃饭等;
用药效果不好,发热反反复复,持续高热不退(超过 40°C);持续发热超过 24 小时(<2 岁);持续发热超过 72 小时(>2 岁);出现其他症状,如频繁呕吐腹泻、严重头痛、耳痛等。
3 个月以下的小婴儿出现发热症状,直接送医,勿自行使用退热药物。5 岁以下儿童,尤其是 2 岁以下儿童,是流感并发症的高危人群,家长淡定处理的同时,也要多多观察孩子状态,有任何异常或拿不准的情况,及时送医。
再次提醒,上呼吸道感染进展成凶险病症的情况很少见,家长们可以多多了解,心里有个底,但不必因此焦虑忧心、过度反应,生活已经够辛苦了,千万不要再白瞎忙活。
参考文献
[1]UTD:成人急性呼吸窘迫综合征的临床特征、诊断和并发症
责任编辑:叶子
欢迎投稿,投稿邮箱:bhline@163.com







